Hirntoddiagnostik
| Hirntod | Hirntoddiagnostik | Sicherheit | Lebende Hirntote | Schwangere Hirntote | Berühmte Organspender | Chronik |
| Die Feststellung des Hirntods dient keiner Organentnahme, sondern der Beendigung einer sinnlos gewordenen Therapie. |
| Mit der Durchführung der Hirntoddiagnostik erfüllen die Ärzte den gesetzlichen Auftrag den Tod des Menschen festzustellen. Siehe: Todesfeststellung. |
| Stand: Deutschland 2022, Österreich 2013, Schweiz 2011 |
Allgemeines
HTD im D/A/CH-Vergleich
| Test | D 1997 | D 2015 | A 1997 | A 2013 | CH 1996 | CH 2011 |
|---|---|---|---|---|---|---|
| Voraussetzungen | ||||||
| keine Intoxikation | ja | ja | ja | ja | ja | ja |
| keine Relaxation | ja | ja | ja | ja | ja | ja |
| keine primäre Hypothermie | ja | ja | ja | ja | ja | ja |
| keine therapeutische Hypothermie | ja | |||||
| keine Hypokaliämie | - | - | ja | - | - | |
| kein metabolisches Koma | ja | ja | ja | ja | ja | ja |
| kein endokrines Koma | ja | ja | ja | ja | - | - |
| kein Schock | ja | ja | ja | ja | ja | ja |
| Klinische Diagnostik | ||||||
| Koma | ja | ja | ja | ja | ja | ja |
| Pupillen-Reflex | nein | nein | nein | nein | nein | nein |
| schlaffe Tetraplegie | - | - | ja | ja | - | - |
| okulozephaler Reflex | nein | nein | nein | nein | nein | nein |
| vestibulookulärer Reflex | - | nein | nein | nein | nein | nein |
| Ciliospinal-Reflex | - | - | nein | nein | - | - |
| Masseter-Reflex | - | - | nein | nein | - | - |
| Korneal-Reflex | nein | nein | nein | nein | nein | nein |
| Trigeminus-Schmerz-Reaktion | nein | nein | nein | nein | nein | nein |
| Pharyngeal-/Tracheal-Reflex | nein | nein | nein | nein | nein | nein |
| Atropin-Test | - | - | 2 mg | 2 mg | - | - |
| Apnoe-Test (mmHg) | >60 | >60 | >60 | >60 | >60 | >60 |
| Irreversibilitätsnachweis | ||||||
| Wiederholung nach ... Std. | 12/72[Anm. 1] | 12/72[Anm. 2] | 12 | 12 | 6/48[Anm. 3] | -[Anm. 4] |
| Ergänzende Untersuchungen[Anm. 5] | ||||||
| Null-Linien-EEG (min) | 30 | 30 | 30 | 30 | - | - |
| AEP/SEP | nein | nein | - | - | - | - |
| Dopplersonographie | nein | nein | nein | nein | - | nein |
| Perfussionsszintigraphie | nein | nein | - | - | - | - |
| Zerebrale Angiographie | nein | nein | nein | nein | nein[Anm. 6] | nein |
Dieser D/A/CH-Vergleich der HTD zeigt deutlich auf, wie ähnlich in D/A/CH der Gesamthirntod festgestellt wird. Es gibt kaum Abweichungen. - Auch in anderen Ländern kommt man zum gleichen Entschluss, wie der Hirntod festgestellt wird. Dies sollte der HTD Vertrauen schenken.
Die geschichtliche Entwicklung der HTD der letzten Jahre zeigt auch, dass sich in der medizinischen Durchführung der HTD kaum etwas verändert hat. Dies sollte nicht misstrauisch stimmen, sondern vertrauen. - So wurde das Stethoskop im Jahre 1816 von René Théophile Hyacinthe Laënnec (1781-1826) in Frankreich entwickelt.[1] Trotz der nun 200-jährigen Geschichte des Stethoskops ist es noch immer das Arbeitsgerät der Ärzte und des Pflegepersonals.
Aufbau
| Aufbau der HTD | Kurzbeschreibung der HTD | |||
|---|---|---|---|---|
|
Die Hirntoddiagnostik baut auf 3 Säulen auf:
|
Voraussetzungen
| Die häufigsten Ursachen: | Anteil | p/s | Abstand |
|---|---|---|---|
| Hirnblutung | ca. 55% | p | 12 h |
| Schädelhirntrauma | 10-20% | p | 12 h |
| Herzstillstand | 10-20% | s | 72 h |
| Hirninfarkt | 10-20% | p | 12 h |
| p = primäre Hirnschädigung | Abstand[Anm. 9] | ||
| s = sekundäre Hirnschädigung | |||
Keine Hirntoddiagnostik wird einfach nur auf Verdacht durchgeführt. Es müssen hierzu klare Voraussetzungen vorliegen:
Akute schwere Hirnschädigung - D/A/CH
Es muss eine akute schwere Hirnschädigung vorliegen. Diese kann als primäre Hirnschädigung oder sekundäre Hirnschädigung erfolgt sein. Sie muss so schwerwiegend sein, dass keine Hirnstammreflexe festgestellt werden, wenn sie in der klinischen Diagnostik fachkundlich überprüft werden.
Ausschluss anderer Ursachen
Es müssen andere Ursachen, die zu einem vorübergehenden Ausfall der Hirnstammreflexe führen können, ausgeschlossen werden:[Anm. 10]
- Intoxikation (Vergiftung) - D/A/CH
Verschiedene Vergiftungen können die Hirnstammreflexe so stark lähmen, dass sie Hirntod vortäuschen. Daher muss eine Vergiftung ausgeschlossen werden.[Anm. 11] - Relaxation (Einfluss von verschiedenen Medikamenten und Drogen) - D/A/CH
Verschiedene Medikamente wie auch Drogen können die Hirnstammreflexe so stark lähmen, dass sie Hirntod vortäuschen. Daher muss eine Relaxation ausgeschlossen werden. - Primäre Hypothermie (Unterkühlung des Körpers)- D/A/CH
Eine Unterkühlung des gesamten Körpers kann die Hirnstammreflexe so stark lähmen, dass sie Hirntod vortäuscht. Daher muss eine Unterkühlung ausgeschlossen werden. - Hypokaliämie (Mangel an Kalium) - A
Hypokaliämie ist ein Mangel an Kalium im Blut. In extremen Fällen kann dies zu Lähmungserscheinungen führen. - Metabolisches oder endokrines Koma - D/A/CH
Beim metabolischen Koma sind die Werte des Stoffwechsel so stak von Normalwerten abweichend, dass der Patient in ein Koma fällt.
Beim endokrinen Koma sind die Hormonwerte so stark von Normalwerten abweichend, dass der Patient in ein Koma fällt. - Schock - D/A/CH
Schock ist ein lebensbedrohlicher Zustand, bei dem die Blutzirkulation in den kleinen Blutgefäßen (Kapillaren) vermindert ist. Dies kann zu einer Sauerstoffunterversorgung der Gewebe und damit zu einer Stoffwechselstörung führen.
Da jeder dieser anderen Ursachen zu vorübergehendem Ausfall der Hirnstammreflexe führen kann, ist es bei der Hirntoddiagnostik so wichtig, die Vorgeschichte des Patienten zu kennen. Kam der Patient aus einem dieser anderen Ursachen in diesen Zustand des Komas, kann ihn die Intensivmedizin wieder heil zurückholen. Im Falle eines erfolgten Hirntods ist eine Rückkehr ins Leben nicht mehr möglich.
Um sicherzustellen, dass alle diese Voraussetzungen gegeben sind, bevor mit der klinischen Diagnostik begonnen wird, hat der Arzt auf dem Protokoll zur Feststellung des Hirntodes all dies zu protokollieren: Diagnose, primäre bzw. sekundäre Hirnschädigung, Zeitpunkt des Unfalls bzw. Krankheitsbeginns und einzeln aufgeführt der Ausschluss aller o.g. anderen möglichen Ursachen für diesen Zustand.
Erst wenn alle diese Voraussetzungen erfüllt sind, kann mit der klinischen Diagnostik begonnen werden.
Klinische Diagnostik
Bei der klinischen Diagnostik werden Hirnstammreflexe überprüft. Dies sind Reflexe, die über Nervenfasern mit dem Hirnstamm verbunden sind. Dabei verlaufen nur die Nervenfasern für die Atmung (Apnoe-Test) vom Hirnstamm abwärts. Alle anderen Nervenfasern, der bei der klinischen Diagnostik überprüften Reflexe, verlaufen vom Hirnstamm aufwärts. - Damit wird sichergestellt, dass kein Bruch der Wirbelsäule (z.B. auch kein Genickbruch) die Ergebnisse der klinische Diagnostik verfälschen kann.
Koma
Wenn die Voraussetzungen für eine Hirntoddiagnostik erfüllt sind, muss tiefes Koma vorliegen, bevor mit der klinischen Diagnostik begonnen werden kann.
| 1. Grad | gezielte Abwehr von Schmerz, Pupillenbewegung intakt |
| 2. Grad | ungerichtete Abwehr von Schmerz |
| 3. Grad | keine Abwehr von Schmerz |
| 4. Grad | keine Schmerzreaktion, Ausfall von Schutzreflexen |
Für die Durchführung der Hirntoddiagnostik muss Koma im 4. Grad vorliegen.
Pupillen-Reflex - D/A/CH
| Bei viel Licht zieht sich die Pupille zusammen, um wenig Licht zur Netzhaut des Auges zu lassen und damit das Auge zu schützen. - Bei wenig Licht öffnet sich die Pupille, um viel Licht auf die Netzhaut des Auges zu lassen und damit zu ermöglichen, auch bei Dunkelheit noch zu sehen. Diese Veränderung der Pupille ist ein Hirnstammrreflex. Bei Hirntoten ziehen sich bei beiden Augen die Pupillen bei Licht (mit Taschenlampe ins Auge leuchtend) nicht zusammen und öffnet sich nicht, wenn der Lichtstrahl weggenommen wird. Anwendung: Deutschland, Österreich, Schweiz |

|
Schlaffe Tetraplegie - A
| Tetraplegie ist eine vollständige Lähmung von Armen und Beinen.
Für die Diagnose des Hirntods müssen Arme und Beine schlaff sein. Siehe auch: Tetraplegie Anwendung: Österreich |

|
Okulozephaler Reflex - D/A/CH
| Bei schnellen Kopfbewegungen zur Seite, die von außen kommen, versucht der Hirnstamm die Augen auf das Objekt zu halten, was es zuvor im Blick hatte. Dies ist ein Hirnstammreflex und hat nichts mit einer bewussten Augenbewegung zu tun. Bei Hirntoten gehen bei ruckartigem Drehen des Kopfes zur Seite die Augen ebenso ruckartig mit. Es gibt kein Anzeichen einer Gegenbewegung, um auf das in Blick genommene weiterhin im Blick zu behalten. Die Augen bewegen sich wie bei einer Puppe synchron zur Drehbewegung mit, was den Begriff "Puppenkopf-Phänomen" schuf. Wenn die Augen bei ruckartiger Drehbewegung nicht versuchen gegenzusteuern und somit das Puppenkopf-Phänomen vorliegt, ist der sogenannte okulozephaler Reflex (OCR) erloschen. Anwendung: Deutschland, Österreich, Schweiz |
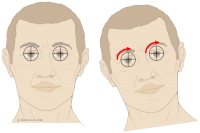
|
Vestibulookulärer Reflex - A/CH
| Beim vestibulookulären Reflex (VOR) wird nach vorheriger Inspektion des Gehörgangs auf Fremdkörper (cerumen) im Abstand von 5 Minuten mit 20 ml – 100 ml Eiswasser (0 - 5°C, alternativ Chlochäthylspray) seitengetrennt in die äußeren Gehörgänge gespült. Innerhalb von einer Minute zeigen sich hierauf Augenbewegungen.
Bei Hirntoten zeigen sich hierauf keine Augenbewegungen. Der vestibulookulärer Reflex ist erloschen. Anwendung: Österreich, Schweiz. |

|
Ciliospinal-Reflex - A
| Durch das Kneifen in den Nacken erweitert sich die Pupille.[2]
Beim Hirntoten erweitern sich die Pupillen nicht mehr. Der Ciliospinal-Reflex ist erloschen. Anwendung: Österreich |

|
Masseter-Reflex - A
| Beim Masseterreflex wird mit einem Reflexhammer-Schlag von oben gegen die untere Zahnreihe oder das Kinn geschlagen. Dadurch werden der Musculus masseter und der Musculus temporalis gedehnt. Dies führt zu einer Schließung des Mundes. Bei Hirntoten erfolgt keine Reaktion auf den Schlag des Reflexhammers auf die untere Zahnreihe oder das Kinn. Der Masseter-Reflex ist erloschen. Anwendung: Österreich |

|
Korneal-Reflex - D/A/CH
| Lidschluss-Reflex (Korneal-Reflex) ist ein Hirnstammreflex, der das Auge schützt. Er wird durch Berührung der Hornhaut (Kornea) des Auges oder die nähere Umgebung des Auges ausgelöst. Dadurch verschließen sich die Augenlider, meist binnen 250 ms. Dieser reflektorische Schutzmechanismus schützt den Augapfel vor Fremdkörpern, Schädigung des Augapfels und Austrocknung. Bei Hirntoten kann der Augapfel berührt werden, ohne dass sich die Augenlider reflektorisch schließen. Der Korneal-Reflex ist erloschen. Anwendung: Deutschland, Österreich, Schweiz |

|
Trigeminus-Schmerz-Reaktion - D/A/CH
| Der Trigeminus (lat. Drillingsnerv) hat seinen Namen von seinen 3 Hauptästen im Gesichtsfeld: ein Ast führt zu den Augen, einer zum Oberkiefer, einer zum Unterkiefer. Er enthält sensible Fasern für die Wahrnehmung wie auch motorische Fasern für die Bewegung. Bei der Trigeminusneuralgie können heftigste Schmerzen im Trigeminusgebiet auftreten. Diese werden meist als stärkste bekannte Schmerzen beschrieben.[Anm. 12] Anwendung: Deutschland, Österreich, Schweiz |

|
Tracheal-Reflex - D/A/CH
| Der Würge-Reflex (Tracheal-Reflex) ist ein Schutzreflex, der Eindringen von Fremdkörpern in die Atemwege verhindert. Er stellt damit ein gewisser Schutz vor Ersticken dar. Der Würge-Reflex wird bei der Berührung des Zungengrundes sowie des weichen Gaumens ausgelöst, dort vorwiegend der Gaumenbögen. Anwendung: Deutschland, Österreich, Schweiz |

|
Pharyngeal-Reflex - D/A/CH
| Der Husten-Reflex (Pharyngeal- oder auch Carina-Reflex genannt) ist ein Schutzreflex, der die Atemwege von Fremdkörpern und schädlichen Reizen befreit. Er stellt damit ein gewisser Schutz vor Ersticken dar. Der Husten-Reflex wird durch die Rezeptoren in den oberen Luftwegen ausgelöst, vor allem im Kehlkopf, der Luftröhre und der größeren Bronchien. Anwendung: Deutschland, Österreich, Schweiz |

|
Schlaffe Tetraplegie - A
| Schlaffe [Tetraplegie] liegt vor, wenn Arme und Beine völlig kraftlos sind, wie bei einer Querschnittlähmung.
Anwendung: Österreich |

|
Atropini-Test - A
| Atropin hemmt als Parasympatholytikum teilweise den Parasympathikus. Dies führt u.a. zu einem Anstieg der Herzfrequenz (Puls). Bei Hirntoten ist dieser Effekt (kein Reflex!) erloschen,[3] da die entsprechenden Trigger-Rezeptoren im unteren Teil im verlängerten Mark (Medulla oblongata) ausgefallen sind.[4]
In Österreich wird für die Hirntoddiagnostik 2 mg Atropin intravenös verabreicht und mit von 5 ml NaCl durch die Kanüle (ZVK) nachgespült. Für die Feststellung des Hirntods darf es in den nächsten 3 Minuten zu einer Steigerung der Herzausgangsfrequenz um max. 15% kommen. Anwendung: Österreich |

|
Apnoe-Test - D/A/CH
| Der Apnoe-Test überprüft, in wie weit der Reflex der Eigenatmung ausgefallen ist. Hierzu wird die künstliche Beatmung ausgeschaltet und der Anstieg des CO2-Wertes überprüft. Ist bis 60 mmHg[Anm. 13] kein Anzeichen von Eigenatmung zu erkennen, gilt der Reflex der Eigenatmung als erloschen.
Anwendung: Deutschland, Österreich, Schweiz |

|
Nachweis der Irreversibilität
Deutschland
| Der Nachweis der Irreversibilität baut auf die 2. klinische Diagnostik bzw. ergänzende Untersuchungen auf. |
Der Nachweis der Irreversibilität belegt, dass der festgestellte Zustand (keine zerebralen Reflexe) nicht nur ein vorübergehender Zustand ist, sondern ein dauerhafter. Er ist "nicht umkehrbar", wie das Lateinische "irreversibel" zu übersetzen ist. - Dieser Nachweis wird erbracht
- bei Kinder über 2 Jahre und Erwachsene
- durch eine zweite klinische Diagnostik
- bei primärer supratentorieller Hirnschädigung nach mind. 12 Stunden
- bei sekundärer Hirnschädigung nach mind. 72 Stunden
- oder durch eine ergänzende Untersuchung
- bei primär infratentorieller Hirnschädigung ist weder Wartezeit noch ergänzende Untersuchung erforderlich
- durch eine zweite klinische Diagnostik
- bei Kinder von 29 Tagen bis unter 2 Jahre klinische Diagnostik nach mind. 24 Stunden und ergänzende Untersuchung
- bei Neugeborene bis 28 Tagen klinische Diagnostik nach mind. 72 Stunden und ergänzende Untersuchung
Diese Beobachtungszeit kann nur durch apparative Diagnostik verkürzt werden. In Deutschland sind hierbei zugelassen: Null-Linien-EEG (mind. 30 min), frühe akustisch evozierte Potentiale (FAEP), somatosensibel evozierten Potentiale (SEP), Dopplersonographie, Perfusionsszintigraphie und CT-Angiographie.
Bei Tierversuchen zeigte sich eine Wiederbelebungszeit des Gehirns von kleiner 60 Minuten.[5] Der Abstand zwischen der 1. und 2. klinischen Diagnostik liegt mit mind. 12 Stunden um ein Vielfaches über diesem Zeitraum. Daher kann mit absoluter Sicherheit gesagt werden, dass sich dieses Gehirn von diesem Zustand nicht wieder erholen wird. Der festgestellte Zustand (Hirntod) ist damit eindeutig irreversibel.
Alle für die Hirntoddiagnostik durchgeführten Untersuchungen müssen mit ihren Ergebnissen im "Protokoll zur Feststellung des Hirntodes" eingetragen werden.
Österreich
In Österreich wird bei der "Empfehlungen zur Durchführung der Hirntoddiagnostik bei einer geplanten Organentnahme" (2013) beim konventionellen Ablauf der Hirntoddiagnostik der Nachweis für die Irreversibilität immer eine apparative Diagnostik und eine 2. klinische Diagnostik vorgeschrieben. - Ist bei primärer supratentoreiellen Hirnschädigung keine apparative Diagnostik möglich, sind altersbedingte Zeiten für die 2. klinische Diagnostik vorgeschrieben:
- 12 Stunden: Kinder über 2 Jahre und Erwachsene
- 24 Stunden: Kleinkinder 2 Monate bis 2 Jahre
- 72 Stunden: Säuglinge vom 7. Tag bis 2 Monate
Für die apparative Diagnostik sind zugelassen: EEG, Dopplersonographie (TDC/FDS) und CT-Angiographie (CTA).
Schweiz
In der Schweiz wird bei der "Feststellung des Todes mit Bezug auf Organtransplantationen" (2011) der irreversible Funktionsausfall des Gehirns überprüft durch:
- Klarer Grund für den Funktionsausfall des Gehirns liegt vor
- oder durch Zusatzuntersuchungen
Wenn sich die Ärzte über die Ursache der schweren Hirnschädigung sicher sind, bedarf es in der Schweiz für den Nachweis der Irreversibilität keine 2. Hirntoddiagnostik. Dann ist nach dem Ende der klinischen Diagnostik der Hirntod erwiesen. - Andernfalls ist eine apparative Diagnostik erforderlich, um die Irreversibilität nachzuweisen. Hierfür sind zugelassen: Transkranielle Doppler- oder Farbduplexsonographie, Computertomographie (CT), Magnetresonanztomographie (MR) und Digitale Substraktionsangiographie (DSA).
Apparative Diagnostik
Bei Kindern unter 2 Jahren und in einigen besonderen Fällen schreibt die Richtlinie zur Feststellung des Hirntods eine apparative Diagnostik vor. Ansonsten ist die apparative Diagnostik optional. Sie wird verwendet, wenn die Ursachen für den Zustand nicht 100-prozentig klar sind oder die Wartezeit verkürzt werden soll.
Null-Linien-EEG - D/A
| Die Aktivität unseres Gehirns, jeder Gedanke, ist ein elektro-chemischer Vorgang. Die elektrischen Spannungen und Ströme sind zwar sehr gering, aber messbar.
Mit Elektroenzephalografie kann die elektrische Aktivität des Großhirns gemessen und als Elektroenzephalogramm (EEG) dargestellt werden. Diese elektro-chemische Aktivität unseres Gehirns ist auch während des ganzen Schlafs vorhanden,[Anm. 14] da bei einem gesunden Menschen das Gehirn rund um die Uhr arbeitet. An Hirntoten ist kein EEG ableitbar. Die Richtlinien der [[BÄK]] schreiben für die Feststellung des Hirntods eine EEG-Nulllinie von 30 Minuten vor. Anwendung: Deutschland und Österreich. |
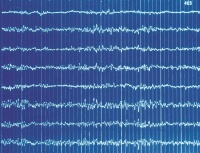 EEG eines Lebenden |
Frühe akustisch evozierte Potentiale (FAEP) - D
| Die Frühe akustisch evozierte Potentiale sind per EEG am Großhirn zu messenden elektrische Signale, die über Hörschnecke, Hörnerven und Hirnstamm verlaufen. Das FAEP-Signal besteht aus 5 Wellen, die nach den Erstbeschreibern Jewett und Williston (1971) mit J I bis J V durchgezählt werden. Klinisch ordnet man den Ursprung jeder Welle einem Kerngebiet im Hirnstamm zu.
Die FAEP werden auch als BERA (brainstem evoked response audiometry; deutsch: Hirnstammaudiometrie), ABR (auditory brainstem response) oder AEHP (akustisch evozierte Hirnstammpotentiale) bezeichnet. Für die Hirntoddiagnostik werden dem Patienten per Kopfhörer mit einer Lautstärke von 95 dB[Anm. 15] Klickreizen ausgesetzt. Bei Lebenden ist am EEG ein bestimmtes Muster zu erkennen. Bei Hirntoten bleibt dieses Muster aus. Siehe auch: www.dasgehirn.info (1.8.2015) Anwendung: Deutschland. |

|
Somatosensibel evozierten Potentiale (SEP oder SSEP) - D/A/CH
| Bei Somatosensibel evozierten Potentialen (SEP oder SSEP) wird ein an Arm, Bein, Wirbelsäule oder Kopf oberflächennaher Nerv elektrisch gereizt und die Reaktion des veränderten EEG aufgeschrieben. Erstmals beschrieb Dawson diese Zusammenhänge im Jahre 1947.
Bei Hirntoten fehlt die zu erwartende Reaktion am EEG. Anwendung: Deutschland, Österreich und Schweiz. |

|
Dopplersonographie - D/A/CH
|
Dopplersonographie ist Sonographie an sich bewegenden Objekten, z.B. das fließende Blut. Beim Doppler-Effekt ist die reflektierte Frequenz bei sich entfernenden Objekten geringer und bei zukommenden Objekten höher.[Anm. 16] Mit der Dopplersonographie lassen sich fließende Flüssigkeiten nicht nur nachweisen, sondern auch die Geschwindigkeit ihres Flusses. Hirntote mit primärer Hirnschädigung haben keine Durchblutung des Gehirns. Dadurch ist das Gehirn abgestorben. Diese Nichtdurchblutung lässt sich mit der Dopplersonographie nachweisen. Anwendung: Deutschland, Österreich und Schweiz. Siehe: DWL - Hirntoddiagnose |

|
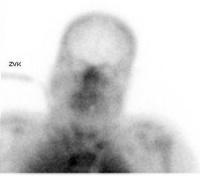
Szintigraphie - D/-/CH
| Szintigraphie ist ein nuklearmedizinisches Verfahren zur bildlichen Darstellung von Skelett, Organen und Blutgefäßen. Dem Patienten wird hierzu eine leicht radioaktive Substanz (Tracer) injektiert oder oral verabreicht.
Für die Hirntoddiagnostik stellt die Perfusions-Szintigraphie die Durchblutung des Gehirns bildlich dar. Hierfür gibt es zwei Techniken:
Für die Hirntoddiagnostik ist es nicht erforderlich, dass die Nichtdurchblutung des Gehirns 3-dimensional dargestellt wird. Hierfür reicht ein 2-dimensionales Bild eines Szintigraphen. Anwendung: Deutschland und Schweiz. |
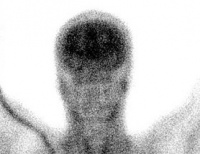 normale Durchblutung |
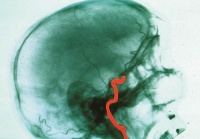
Angiographie - D/A/CH
| Angiographie ist in der Medizin die Darstellung von Gefäßen, meist von Blutgefäßen. Für dieses Bildgebungsverfahren gibt es verschiedene Techniken mit je eigenen Namen:
Bei allen diesen Techniken wird eine leicht radioaktive Substanz (Kontrastmittel) in das Blutgefäß injiziert. Die durchbluteten Gefäße werden bildlich dargestellt. Somit lässt sich ein Durchblutungsstop, wie z.B. bei einem Hirninfarkt, deutlich darstellen. Bei einem zum Hirntod führenden Hirninfarkt (siehe nebenstehendes Bild) ist ein großes, das Gehirn versorgende Blutgefäß verstopft. Damit erhält das Gehirn keinen Sauerstoff. Die Gehirnzellen sterben binnen Minuten ab. Der Hirntod ist die Folge. Anwendung: Deutschland, Österreich und Schweiz. |
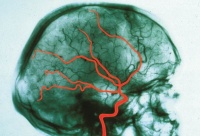 Angiographie eines Lebenden |
Kriterien an die untersuchenden Ärzte
Die Länder Deutschland, Österreich und Schweiz beschreiben Kriterien und fachliche Qualifikation an die untersuchenden Ärzte, die den Hirntod feststellen, wie folgt:
- Deutschland
- Für die Feststellung des Hirntods "sind jeweils durch zwei dafür qualifizierte Ärzte zu treffen, die den Organ- oder Gewebespender unabhängig voneinander untersucht haben." (§ 5 Abs. 1 TPG)
- "Die an den Untersuchungen nach Absatz 1 beteiligten Ärzte dürfen weder an der Entnahme noch an der Übertragung der Organe oder Gewebe des Spenders beteiligt sein. Sie dürfen auch nicht Weisungen eines Arztes unterstehen, der an diesen Maßnahmen beteiligt ist." (§ 5 Abs. 2 TPG)
- Die untersuchenden "Ärzte müssen Fachärzte sein und über eine mehrjährige Erfahrung in der Intensivbehandlung von Patienten mit akuten schweren Hirnschädigungen verfügen. Sie müssen die Kenntnisse, Fähigkeiten und Fertigkeiten besitzen, um die Indikation zur Diagnostik des irreversiblen Hirnfunktionsausfalls zu prüfen, die klinischen Untersuchungen durchzuführen und die Ergebnisse der angewandten apparativen Zusatzdiagnostik im Kontext der hier beschriebenen diagnostischen Maßnahmen beurteilen zu können.
Dies beinhaltet unter Berücksichtigung des Lebensalters des Patienten insbesondere- die Fähigkeit, zerebrale von spinalen und von peripher neurogenen Reaktionen zu unterscheiden,
- die Erfahrung bei der Beurteilung von Medikamenteneffekten auf den klinischen und auf den neurophysiologischen Befund,
- die Erfahrung bei der Beurteilung der Pharmakokinetik zentral dämpfender Medikamente unter Beachtung potentieller Interaktionen sowie der Körpertemperatur des Patienten,
- die Erfahrung bei der Beurteilung der Auswirkungen von Vorerkrankungen, aktuellen Organschäden, metabolischen Störungen etc. auf die klinischen Symptome,
- die Kenntnis der Indikationen und der Limitationen der ergänzenden Untersuchungen.
Mindestens einer der den irreversiblen Hirnfunktionsausfall feststellenden Ärzte muss ein den obigen Anforderungen entsprechender Facharzt für Neurologie oder Neurochirurgie sein.
Bei der Feststellung des irreversiblen Hirnfunktionsausfalls von Kindern bis zum vollendeten 14. Lebensjahr muss zusätzlich einer der Ärzte ein den obigen Anforderungen entsprechender Facharzt für Kinder- und Jugendmedizin sein. Nimmt diese Funktion ein Facharzt für Kinder- und Jugendmedizin mit dem Schwerpunkt Neuropädiatrie (Neuropädiater) wahr, muss der zweite untersuchende Arzt kein Facharzt für Neurologie oder Neurochirurgie sein." (Richtlinie zur Feststellung des Hirntods (2015))
- Österreich
In der Empfehlungen zur Durchführung der Hirntoddiagnostik bei einer geplanten Organentnahme (2013) heißt es im Kapitel 1 zu den Anforderungen an die untersuchenden Ärzte:
- "Die befassten Ärztinnen/Ärzte sollten Fachärztinnen/-ärzte sein, die über entsprechende Erfahrungen in der klinischen Beurteilung von Patientinnen/Patienten mit schwerer Hirnschädigung verfügen (Neurologinnen/Neurologen, Neurochirurginnen/-chirurgen, Intensivmediziner/innen [Anästhesistinnen/Anästhesisten, Additivärztinnen/-ärzte für Intensivmedizin]).
Die gesetzliche Forderung, dass die den Tod feststellenden Ärzte nicht auch die Entnahme oder Transplantation durchführen dürfen, dient dazu Interessenkonflikte zu vermeiden. Ein Fall unzulässiger „Beteiligung“ liegt vor, wenn die Ärztinnen/Ärzte an der Entnahme oder Transplantation in irgendeiner Funktion mitwirken."
- "Die befassten Ärztinnen/Ärzte sollten Fachärztinnen/-ärzte sein, die über entsprechende Erfahrungen in der klinischen Beurteilung von Patientinnen/Patienten mit schwerer Hirnschädigung verfügen (Neurologinnen/Neurologen, Neurochirurginnen/-chirurgen, Intensivmediziner/innen [Anästhesistinnen/Anästhesisten, Additivärztinnen/-ärzte für Intensivmedizin]).
In Österreich zeigen die Zitate für die fachliche Qualifikation an die untersuchenden Ärzte, dass großer Wert darauf gelegt wurde,
- dass es Fachärzte mit entsprechenden Erfahrungen in der klinischen Beurteilung von Patienten mit schweren Hirnschäden verfügen,
- dass sie weder bei der Entnahme noch bei der Transplantation mitwirken dürfen.
- Schweiz
- Als Qualifikation der untersuchenden Ärzte für die Durchführung der Hirntoddiagnostik ist gefordert: "Die klinische Beurteilung muss durch Ärzte mit Weiterbildung und Erfahrung im Bereich Hirntoddiagnostik erfolgen.[Anm. 18] Für die klinische Feststellung des Todes bei Kindern ist eine Weiterbildung in pädiatrischer Intensivmedizin oder Neuropädiatrie erforderlich.
Die Durchführung der Zusatzuntersuchung muss durch einen Facharzt mit der jeweils spezifischen Qualifikation erfolgen."(Feststellung des Todes mit Bezug auf Organtransplantationen (2011). Kapitel 2.4) - Für die Durchführung der klinischen Diagnostik nach DCD ist gefordert: "Die klinische Untersuchung erfolgt gemeinsam durch zwei dafür qualifizierte Ärzte (Vier-Augen-Prinzip); einer der Untersucher darf nicht direkt in die Betreuung des Patienten involviert sein." (Feststellung des Todes mit Bezug auf Organtransplantationen (2011). Kapitel 2.2)
- Als Qualifikation der untersuchenden Ärzte für die Durchführung der Hirntoddiagnostik ist gefordert: "Die klinische Beurteilung muss durch Ärzte mit Weiterbildung und Erfahrung im Bereich Hirntoddiagnostik erfolgen.[Anm. 18] Für die klinische Feststellung des Todes bei Kindern ist eine Weiterbildung in pädiatrischer Intensivmedizin oder Neuropädiatrie erforderlich.
In der Schweiz zeigen die Zitate für die fachliche Qualifikation an die untersuchenden Ärzte, dass großer Wert darauf gelegt wurde,
- dass Weiterbildung und Erfahrung im Bereich der Hirntoddiagnostik erfolgt ist,
- dass es für Erwachsene Fachärzte der Neurologie und der Intensivmedizin ist,
- dass es für Kinder Ärzte mit einer Weiterbildung in pädiatrischer Intensivmedizin oder in Neuropädiatrie ist.
Sicherheit der Hirntoddiagnostik
Siehe auch: Sicherheit
Um Fehlmessungen auszuschließen, ist in den Richtlinien der BÄK detailliert vorgschrieben, wie diese apparative Diagnostik durchzuführen ist. Auch defekte Untersuchungsgeräte werden damit ausgeschlossen. - So ist z.B. für die Durchführung eines Nullinien-EEGs vorgeschrieben:[Anm. 19]
- Es muss eine Nulllinie von mind. 30 min sein, einwandfrei auswertbar.
- Die Gehirnströme müssen durch Klebe- oder Nadelekektroden abgeleitet werden.
- Die Elektroden sind nach dem 10:20-System anzuordnen.
- Der Elektrodenübergangswiderstand soll zwischen 1 und 10 Kiloohm betragen.
- Die Filtereinstellung hat zwischen 0,53 und 70 Herz zu sein.
- Die Ableitung soll mit einer Verstärkereinstellung von 5 bzw. 7 Mikrovolt begonnen werden.
- Das Nulllinien-EEG soll mit einer Einstellung von weniger als 2 Mikrovolt durchgeführt werden.
- Der Rauschpegel des Geräts soll mind. 2 Mikrovolt abgrenzen können.
- Es ist ein EGG-Gerät mit mind. 8 Kanälen zu verwenden.
- Zu Beginn der Untersuchung ist die Funktionsfähigkeit jedes einzelnen Kanals durch Auslösen von Artefakte (Störungen, z.B. durch Berühren der Elektroden) zu überprüfen.
Für alle anderen apparativen Diagnostiken zur Feststellung des Hirntods sind ähnlich genau die einzelnen Parameter festgelegt. Dies garantiert die Sicherheit der Diagnostik.
| Das Literaturverzeichnis wurde um aktuelle Publikationen erweitert und führt die entscheidenden Arbeiten zum Stand der medizinischen Wissenschaft auf. Es soll die vertiefte Beschäftigung mit der Thematik ermöglichen.[6] |
Ob "die Verfahrensbestimmungen der 'Richtlinien zur Feststellung des Hirntodes' dem aktuellen Stand der Erkenntnisse der medizinischen Wissenschaft unverändert entsprechen oder ergänzt bzw. fortgeschrieben werden sollten" wurden befragt und angehört:
* Deutsche Gesellschaft für Anästhesiologie und Intensivmedizin e. V. (DGAI)
|
|
"Im Rahmen dieser Fachanhörung wurden darüber hinaus Stellungnahmen der Deutschen Gesellschaft für Neurointensiv- und Notfallmedizin e. V. (DGNI), einzelner Landesärztekammern, einzelner regionaler Fachbeiräte der Deutschen Stiftung Organtransplantation sowie Erfahrungen aus Anfragen zum Richtlinientext berücksichtigt."
Es wurden 16 Gesellschaften angefragt, ob diese neue Richtlinie dem Stand der medizinischen Wissenschaft entsprechen.
Für die 2015 erlassene Richtlinie zur Feststellung des Hirntods wurden angehört:
* Arbeitsgemeinschaft der Obersten Landesgesundheitsbehörden (AOLG)
|
* Deutsche Gesellschaft für Kinderchirurgie e. V. (DGKCH)
|
Es wurden 69 Gesellschaften, Ärztekammern und andere Verbände zu dieser Novellierung angefragt.
Kurz nach dem Inkrafttreten der neuen Richtlinie (2015) schrieb Dag Moskopp:[7]
| Der Hirntod ist die sicherste Diagnostik in der Medizin. Sofern nach den Vorgaben, die der Wissenschaftliche Beirat der Bundesärztekammer seit 1982 publiziert hat, verfahren wird, ist keine einzige falsch positive Diagnose bekannt geworden. |
Weiter schreibt Dag Moskopp:[8]
| Es ist kein Fall einer falsch positiven Hirntod-Diagnose bekannt geworden, wenn man sich an die Vorgabe - d.h. die gültige Richtlinie des Wissenschaftlichen Beirats der BÄK - hält (...). Wer sich nur etwas im Alltagsleben auf einer Intensivstation auskennt weiß, dass jeder Verdacht einer unzutrefenden Diagnose "todsicher" ruchbar würde. Der Hirntod ist die bestdefinierte medizinische Diagnose (ICD-10; G93.8). Das Konzept ist transparent, erlernbar und dem Wesen nach selbst Nichtärzten sprachlich zu erläutern, wenn man sich hinreichend Zeit nimmt. |
Schema der Hirntoddiagnostik
[[Datei:BAK HTD.jpg|600 px]]
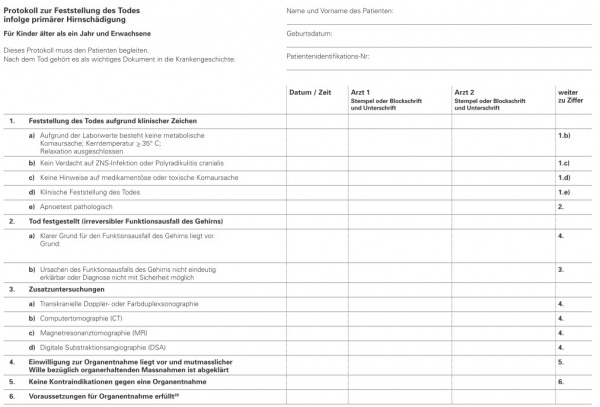
Protokoll zur Feststellung des Hirntodes
| Protokollbogen-Nr. ỿ1 ỿ2 ỿ3 ỿ4 Name_____________________________Vorname_____________________ geb._______________ Alter_________ 1. Voraussetzungen 2. Klinische Symptome des Ausfalls der Hirnfunktion
_____________________________________ _______________________________ __________________________________ 3. Irreversibilitätsnachweis durch 3.1 oder 3.2 3.2. Ergänzende Untersuchungen (Befund und Beurteilung gemäß beigefügtem unterschriebenen Befundbericht) ======================================================================================================= |
Weitere Schritte
Wird an einer Frau im gebärfähigen Alter der Hirntod festgestellt, sollte in jedem Fall durch einen Schwangerschaftstest überprüft werden, ob eine Schwangerschaft vorliegt. Die Gründe hierfür sind:
|
Österreich
http://www.goeg.at/cxdata/media/download/empfehlungen_hirntoddiagnostik.pdf
http://www.goeg.at/cxdata/media/download/empfehlungen_todesfeststellung_kreislaufstillstand.pdf
Schema der Hirntoddiagnostik - A
Konventioneller Ablauf (2013) [[Datei:A-HTD13a.jpg|600 px]] Hirntoddiagnostik bei Vorliegen hoch dosierter Medikation von zentral nervös wirksamen Substanzen (ZWS) (2013) [[Datei:A-HTD13b.jpg|600 px]]
Protokoll der Hirntoddiagnostik (A)
Schweiz
Klinische Diagnostik
Die klinische Diagnostik erfolgt gemeinsam durch zwei Ärzte (Vier-Augen-Prinzip). Einer der Untersucher darf nicht direkt in die Betreuung des Patienten involviert sein. Beide den Tod diagnostizierenden Ärzte müssen eine entsprechende Qualifikation aufweisen (siehe Kap. 2.4. der SAMW-Richtlinie).
- Liegt ein klarer Grund für den Funktionsausfall des Gehirns vor und sind die Umstände und Modalitäten gemäss Anhang 6 der SAMW-Richtlinie berücksichtigt, beschränkt sich die Diagnostik auf die klinischen Zeichen.
- Ist der Funktionsausfall des Gehirns durch die in der Bildgebung nachgewiesene strukturelle Schädigung nicht hinreichend erklärt, können potentiell reversible Faktoren als Mitursache nicht ausgeschlossen oder können die Funktionen der Hirnnerven klinisch nicht untersucht werden, muss die Abwesenheit der zerebralen Durchblutung mit einer geeigneten Zusatzuntersuchung nachgewiesen werden.
Dafür können die nachfolgenden Verfahren angewendet werden:- transkranielle Doppler- oder Farbduplexsonografie
- Computertomographische Angiographie (CTA)
- intraarterielle digitale Subtraktionsangiographie (IA-DSA)
- Magnetresonanztomographie und -angiographie.
Schema der Hirntoddiagnostik (CH)
Protokoll der Hirntoddiagnostik (CH)
HTD in anderen Nationen
"Die apparative Diagnostik ist in Deutschland nicht vorgeschrieben. In Frankreich und Norwegen gibt es da z. B. viel strengere Vorschriften. Warum wohl?"[9]
Diese angstmachende Methode ist auch bei den angeblichen Schmerzen der Hirntoten zu erkennen: Man setzt eine Frage in einen bestimmten Kontext und erweckt damit bei den Lesern den Eindruck, dass die Deutschen es nicht gut genug machen würden. Man stellt eine Frage, ohne eine Antwort zu geben. Vermag man keine Antwort zu geben oder will man keine Antwort geben, weil die Antwort die eigene Argumentation zusammenbrechen lassen würde? Mit solider Aufklärung oder Diskussion hat dies wenig zu tun. Daher hier die Auflösung anderer Nationen:[Anm. 20]
HTD in Großbritannien
Im Jahr 2009 wurde für Großbritannien zur Durchführung der HTD vorgeschrieben: 1. Identifizierung von Geschichte oder körperliche Untersuchung Ergebnisse, die eine klare Ätiologie der Hirn-Dysfunktion bieten. 2. Ausschluss jeglicher Bedingung, die die nachfolgende Untersuchung der kortikalen oder Hirnstammfunktion verwechseln könnte. 3. Aufführung einer vollständigen neurologischen Untersuchung einschließlich des Standard-Apnoe-Tests und 10-minütiger Apnoe-Test. 4. Bewertung der Hirnstammreflexe. 5. Klinische Beobachtungen, die mit der Diagnose des Hirntods vereinbar sind 6. Verantwortlichkeiten der Ärzte. 7. benachrichtige die nächste Angehörige. 8. Intervallbeobachtungszeitraum 9. Wiederholen Sie die klinische Beurteilung der Hirnstammreflexe. 10. Bestätigungsprüfung wie angegeben. 11. Zertifizierung und Hirntod Dokumentation.[10]
"Es gibt Debatte über die Notwendigkeit von objektiven Bestätigungstests wie Elektroenzephalographie (EEG), Hirnstamm auditiv evozierte Potentiale, Angiographie oder Radioisotopen Studien. Obwohl diese Tests in Großbritannien nicht erforderlich sind, sind sie in einigen europäischen Ländern und in etwa der Hälfte der US-Krankenhäuser erforderlich."[11]
Es soll nach der Süddeutschen Zeitung eine britische Studie geben, die blege, "dass das menschliche Bewusstsein nach dem Hirntod auch dann noch aktiv ist, wenn das Hirn nicht mehr arbeitet."[12]
Nach einer Reportage des ZDF stellten britische Ärzte der Universität Cambridge am 18.04.1989 fest, dass man nicht ausschließen könne, dass Hirntote noch Schmerz empfänden oder über andere Wahrnehmungen verfügten.[13]
HTD in Frankreich
http://reaannecy.free.fr/Documents/pmo/me.pdf http://www.doctissimo.fr/html/dossiers/greffes_transplantation/articles/sa_7753_mort_encephalique_questions.htm
HTD in Europa (1998)
Walter F. Haupt und Jobst Rudolf fassten im J Neurol 1999; 246: 432-437 die Vorschriften zur Durchführung der HTD zusammen:[14]
| Nation | Jahr | EK | nS | Time | C | Rep | Nr | Con | Accepted tests |
|---|---|---|---|---|---|---|---|---|---|
| Österreich | 1997 | + | + | + | 12 or | 1/2 | Fac. | EEG, Doppler + Angiographie | |
| Belgien | 1993 | + | + | 6 | + | 3 | Fac. | EEG (repeat 24 h), EP, Angiographie | |
| Dänemark | 1995 | + | + | 6/24[A 1] | + | 2 | 2 | Fac. | Angiographie |
| Finnland | 1971 | + | + | + | 1 | Fac. | EEG, Angiographie | ||
| Frankreich | 1996 | + | + | + | 2 | Man. | EEG (2x), Angiographie | ||
| Deutschland | 1997 | + | + | /6 | + | 12 or | 2 | Fac. | EEG, EP, Szintigraphie, Doppler, Angiographie |
| Italien | 1993 | + | + | 6/24 | + | 6 | 1 or | Man. | EEG (3x) |
| Luxemburg | 1983 | + | + | 1 | Man. | EEG, EP and Szintigraphie or Angiographie | |||
| Niederlande | 1997 | + | + | + | 1[A 2] | Mand. | EEG (Angiographie if EEG or apnoea test impossible) | ||
| Polen | 1996 | + | + | + | 3 | 1 | NO | ||
| Schweiz | 1996 | + | + | 0,5/48 | + | 6 man. | 2 | Fac. | EEG, EP, Szintigraphie, Angiographie |
| Großbritannien | 1993 | + | + | 6/24 | + | + | 2 | NO |
EK = Etiology known; nS = No intoxication, hypothermia, shock; Time = Time from onset (h); C = Coma, brainstream arefelxia, apnea; Rep = Repetion of testing (h); Nr = Number of physicians; Con = Confirmatory tests
Fac. = Facultative; Man. = Mandatory; or = or confirmatory test
| Nation | Preoxy | PaCO2 | O2 | Obser | Target | Clinical | Comments |
|---|---|---|---|---|---|---|---|
| Österreich | Not def. | > 60 torr | Sufficient O2 | Not def. | Not def. | Res. move. | As Germany |
| Belgien | 100% O2 10 min | > 38 torr | 61 O2/min | 14 min | Not. def. | Res. move. | Interruption if (a) spontaneous beathing (b) hypotension, cardiac arrhythmias (c) O2 saturation <85% |
| Dänemark | No details | Not def. | Not. def. | ||||
| Deutschland | 100% O2 until | > 60 torr | 61 O2/min | Appropriate | Not def. | Res. move. | No validated target paCO2 levels for patients adapted to paCO2 >45 torr |
| Italien | No details | pH < 7,4[A 3] | Not def. | ||||
| Niederlande | 100% O2 10 min | 40 torr | 61 O2 | 5-10 min | > 50 torr | Res. move. | For patients adapted to high pCO2 = 60 torr |
| Schweiz | 100% O2 10 min | Not def. | 2-41 O2/min | Not def. | pH < 7,35[A 4] | Res. move. | |
| Großbritannien | 100% O2 10 min | > 45 torr | 61 O2/min | 10 min | > 50 torr | Not. def. |
Preoxy = Preoyxgenation period; PaCO2 = PaCO2 prior to testing; O2 = O2 insufflation; Obser = Observation period; Target = Target paCO2; Clinical = Clinical objective
Not def. = Not defined; Res. move. = Respiratory movements
Sonstiges
Links zu aktuellen und älteren Richtlinien zur HTD
| Nat | Jahr | Jahr | Jahr | Jahr | Jahr | Jahr | Jahr | Jahr |
|---|---|---|---|---|---|---|---|---|
| D | 1982 | 1986 | 1991 | 1997 | 1998 | 2015 | ||
| A | 2013 | |||||||
| CH | 1996 | 2011 | ||||||
HTD für Ärzte und Laien
Dag Moskopp spricht sich in seinem Buch "Hirntod" dafür aus, dass jeder auf der Intensivstation tätige Arzt nach Möglichkeit bei der Durchführung einer HTD anwesend sein soll:[15]
| Jeder Arzt, der dem noch weiter gehenden Wunsch der Angehörigen nachkommen möchte, beim Abschalten der Maschinen anwesend zu sein, ist gut beraten, sich mit den physiologischen Bedingungen einer terminalen Hypoxie - etwa von Halsmarkneuronen - vertraut zu machen, um diese diskret in einer Weise zu antizipieren, dass Effekte, den dem Hirntod nicht widersprechen, die aber wohl kaum ein Angehöriger in dieser Emotionslage kompensieren kann, ex ante zu kupieren. |
Von der Entscheidungshilfe zur Richtlinie
"Leitlinien sind allerdings nicht bindend, sondern bieten eher eine Orientierungshilfe. Der Arzt hat immer auch die individuelle Situation des Patienten zu berücksichtigen. Sofern stichhaltige Gründe dafür sprechen kann er – und muss manchmal sogar – von der Leitlinie abweichen. Hier liegt ein entscheidender Unterschied zu 'Richtlinien', die unter anderem von der Bundesärztekammer erlassen werden und Themen wie Bluttransfusionen und die Feststellung des Hirntodes betreffen. Richtlinien müssen befolgt werden, ein Verstoß kann rechtliche Sanktionen nach sich ziehen."[16]
Zitate zu Hirntod und HTD
Mit der Feststellung des endgültigen, nicht behebbaren Ausfalls der Gesamtfunktion des Großhirns, des Kleinhirns und des Hirnstamms ist naturwissenschaftlich-medizinisch der Tod des Menschen festgestellt. (BÄK-Präsident Prof. Dr. med. Frank Ulrich Montgomery, 2015)[17] + (Richtlinie zur Feststellung des Hirntods, 2015)[18]
|
DCD
In Österreich und der Schweiz ist DCD möglich.
Weitere Aussagen über die Hirntoddiagnostik
In Wikipedia heißt es auf der Seite "Hirntod" zur HTD: "Aus Sicht der römisch-katholischen Kirche gilt die Hirntod-Definition, nach der das Ausbleiben messbarer Hirnströme über einen Zeitraum von mindestens sechs Stunden den Tod des Menschen anzeigt."[21] - Diese Quelle ist nicht mehr zugänglich. In einer anderen Sekundärquelle heißt es: "Kardinal Javier Lorenzo Barragan, der Präsident des Päpstlichen Rats für die Krankenpastoral, ließ gegenüber der Nachrichtenagentur Ansa erklären, die katholische Kirche folge den Aussagen der Wissenschaft, wonach der Tod eines Menschen festzustellen sei, wenn sechs Stunden keine Gehirnströme mehr gemessen werden könnten, unabhängig davon, ob der Körper des Betreffenden künstlich beatmet werde und das Herz noch schlägt."[22] - Es ist unverständlich, wie Kardinal Javier Lorenzo Barragan zu solch einer Aussage kam. Es ist unvorstellbar, dass es auch nur eine Nation gibt, in der die HTD allein durch ein EEG durchgeführt wird. Es müsste zumindest die Säule der Voraussetzung vorangehen.
Kritik an der Hirntoddiagnostik
Kritik an der klinischen Diagnostik
Einzelne Menschen üben Kritik an der klinischen Diagnostik. Im Wesentlichen werden dabei diese Kritikpunkte vorgebracht:
- Hirntoddiagnostik sei Folter
Die Hirntoddiagnostik wird von diesen Menschen als Folter bezeichnet. Dabei werden Begriffe "Zufügung von Schmerzen" und "Ersticken" benutzt.
Dem ist entgegen zu halten, dass die Durchführung der Hirntoddiagnostik darauf ausgerichtet ist, dass zunächst mit den leichten Reizen (Lichtreflex) begonnen wird und schrittweise immer schwerere Reize angewandt werden. Dabei wird immer darauf geachtet, ob eine Reaktion zu erkennen ist. Zeigt sich auf einen dieser Reize eine Reaktion, so gilt dieser Test nicht bestanden, der Hirntod als nicht erwiesen. Auf eine Fortsetzung der klinischen Diagnostik wird verzichtet. - Apnoe-Test schädige das Gehirn
Das Gehirn benötigt beständig Sauerstoff. Ein Stillstand des Blutkreislaufes von 10 min führt bereits zu bleibender Schädigung des Gehirns. - Durch das Ereignis[Anm. 21] ist das Gehirn bereits geschädigt. Durch den Entzug des Sauerstoffs beim Apnoe-Test werde das Gehirn weiter geschädigt. Man gebe mit dem Apnoe-Test dem Gehirn sozusagen den Todesstoß, um am Ende das feststellen zu können, was man beabsichtigt festzustellen: den Hirntod.[Anm. 22]
Dieser Vorwurf ignoriert die Bemühungen der Ärzte, das Leben des Patienten zu retten und verkennt die Situation völlig. - Man kann es durchaus mit einer Reanimation nach Herzstillstand vergleichen: Bei Erwachsenen wird 30 min lang reanimiert. Setzt das Herz binnen dieser Frist nicht mit dem selbständigen Herzschlag ein, so wird nicht weiter reanimiert. Die Reanimation wird beendet und das Ende der Reanimation wird als Todeszeitpunkt in den Totenschein eingetragen.
Ähnlich ist es bei der Hirntoddiagnostik. Sie ist ein letzter Versuch, irgendwelche zerebrale Reflexe zu finden. Dem sind jedoch Bemühungen vorausgegangen, das Leben des Patienten zu retten:- Sekundäre Hirnschädigung: Hypothermie nach Herzstillstand
Nach erfolgreicher Reanimation wird dem bewusstlosen Patienten für 24 Stunden das Blut auf 33°C abgekühlt. In diesen Stunden haben die noch nicht abgestorbenen Gehirnzellen Zeit, sich zu regenerieren. Mit der Phase des Abkühlens und Erwärmens auf 37°C vergehen schon mal 3 Tage. Dann wird dem Patienten weitere Zeit gegeben, um aus dem künstlichen Koma aufzuwachen. Hierzu müssen die verabreichten Narkotikas vom Körper abgebaut werden. Diese Tage sind eindeutig dem Versuch zuzuschreiben, das Leben des Patienten zu retten.
Zeigt der Patient nach dieser Bemühung keine zerebralen Reflexe, wird die Hirntoddiagnostik in Erwägung gezogen und ggf. durchgeführt. Wird dabei der Hirntod festgestellt, so gleicht es der Feststellung des Herztodes nach erfolgloser 30-minütiger Reanimation. Der Totenschein wird unterschrieben. - Primäre Hirnschädigung
Bei primärer Hirnschädigung kann die Ursache nicht weggenommen oder gelindert werden. Damit wird das Gehirn nicht durchblutet. Selbst wenn noch eine geringe Durchblutung erfolgt, so ist dies für ein Überleben des Gehirns zu wenig.[Anm. 23] Der Hirntod tritt damit verzögert ein, aber er bleibt auch damit unausweichlich. - Bis zur Feststellung des Sachverhalts vergehen Stunden und Tage, bevor mit der Hirntoddiagnostik begonnen wird. In dieser Zeit wird versucht, das Leben des Patienten zu retten und seine Gesundheit wieder herzustellen.
Zeigt der Patient nach dieser Bemühung keine zerebralen Reflexe, wird die Hirntoddiagnostik in Erwägung gezogen und ggf. durchgeführt. Wird dabei der Hirntod festgestellt, so gleicht es der Feststellung des Herztodes nach erfolgloser 30-minütiger Reanimation. Der Totenschein wird unterschrieben.
- Sekundäre Hirnschädigung: Hypothermie nach Herzstillstand
Damit kann die gegen die klinische Diagnostik vorgebrachte Kritik sachlich und eindeutig widerlegt werden.
Hirntoddiagnostik in der Kritik
Am 18.2.2014 erschien in der Süddeutschen Zeitung der Artikel "Ärzte erklären Patienten oft fälschlich für hirntot".
Hierauf reagierte die DSO am 18.2.2014 mit einer Pressemitteilung. Darin erklärt der Vorstand der DSO, Dr. Rainer Hess: "Der Generalverdacht, die Hirntoddiagnostik in Deutschland sei häufig fehlerhaft, ist nicht gerechtfertigt".
Hirntoddiagnostik sei Folter
Heike Braun veröffentlichte auf ihrer Internetseite, wie unzumutbar die Hirntoddiagnostik sei:[23]
Die klinische Hirntod-Diagnose an noch lebenden Patienten ist ein schmerzhafter Prozeß. Es ist ein Eingriff, der nicht dem Wohle des Patienten, sondern in der Regel der Organbeschaffung dient. Die klinische Untersuchung – und nur diese ist vorgeschrieben – sieht u. a. vor:
|
Georg Meinecke führt die gleichen Gründe auf:[24]
| Mediziner, die die 'Hirntod'-Diagnose stellen, vollziehen am Patienten zuvor eine schmerzhafte Prozedur. Diese diagnostischen Maßnahmen dienen in der Regel lediglich der geplanten Organentnahme, nicht dem therapeutischen Wohl des Patienten. (s. Video ) Die klinische Untersuchung sieht u.a. vor: Eine Provokation der Augenhornhaut mit einem Gegenstand, Stechen in die Nasenwand, Reizen des Rachenraums mit einem Gegenstand, Setzen eines heftigen Schmerzes zur Reizung von Reflexen, Reizung des Bronchialraumes durch Absaugkatheter, festes Drücken der Augäpfel, Gießen von Eiswasser in die Gehörgänge. |
In D/A/CH schreiben die Hirntodprotokolle die Reihenfolge der klinischen Diagnostik vor. Darin wird immer mit den einfachen Reizen (Licht in die Pupillen) begonnen und schrittweise zu immer schwereren Reizen bis zum Apnoe-Test vorgearbeitet. Tritt bei einem dieser Tests eine Reaktion auf, ist der Hirntod widerlegt. Die klinische Diagnostik wird nicht weiter fortgesetzt.
Auf diese Art ist sichergestellt, dass ein (noch) nicht hirntoter Patient maximal einen Schmerz erfährt. In wie weit er diesen bewusst wahrnimmt, ist ungewiss. - Hirntote hingegen können keinen dieser Schmerzreize bewusst wahrnehmen, da ihr Bewusstsein erloschen ist.
Der direkte wie auch der indirekte Vorwurf, dass Hirntoddiagnostik Folter sei, muss damit entschieden zurückgewiesen werden.
Eiswasser
Auch Zeitungen führen das Eiswasser auf: Niklas Molter in seinem Artikel "Augsburger Arzt hält Diagnose für 'sicher': Wann ist der Mensch hirntot?" in "Augsburger Allgemeine" vom 20.2.2014:[25]
| Getestet werden Reflexe (ob sich die Pupillen bei Lichteinfall bewegen oder die Augen reagieren, wenn man das Ohr mit Eiswasser spült), unter anderem auch der Atemantrieb. |
Gabriele Goettle schrieb in ihrem Artikel "Letzte Zuckungen" in taz vom 27.12.2005:[26]
| Der Körper des Komapatienten wird sehr aggressiv herausgefordert bei der Suche nach Reaktionen - also nach 'Todeszeichen' -, es wird eine sehr lange Nadel in die Nasenwand gestochen, in den Trigeminusnerv, es wird Eiswasser in die Ohren gespült, es wird mit einem Tubus im Rachen hin und her geschoben … der Komapatient wird zweimal dieser Untersuchung unterworfen. |
Anhang
Siehe auch:
Fehldiagnosen / Schwangerschaft
Hinweis
Auf dieser Seite fehlen noch eine Reihe von Bildern, die das Ergebnis der Untersuchung darstellen. Ich würde mich sehr freuen, wenn hier bald zu allen Untersuchungen aussagekräftige Bilder zur Verfügung gestellt werden können.
Wer entsprechende Bilder und die dazugehörigen Rechte besitzt, darf mir diese Bilder gerne hier unter Creative Commons CC-by-sa zur Verfügung stellen. Nehmen Sie hierzu mit mit Kontakt auf unter Impressum.
Links
- Deutschland: Richtlinie zur Feststellung des Hirntods (2015)
- Deutschland: Begleitartikel (2015)
- Deutschland: Erklärung zum Hirntod (2001)
- Deutschland: Hirntod als sicheres Todeszeichen (1993)
Quellen
- Bundesärztekammer: Richtlinien zur Feststellung des Hirntodes (2015).
- Österreichisches Bundesinstitut für Gesundheitswesen (ÖBIG): Empfehlungen zur Durchführung der Hirntoddiagnostik bei einer geplanten Organentnahme. (17.12.2005)
- Schweizerische Akademie der Medizinischen Wissenschaften (SAMW): Feststellung des Todes mit Bezug auf Organtransplantationen. (24.5.2011)
- Andreas Bertels: Der Hirntod des Menschen - medizinische und ethische Aspekte (Dissertation). Düsseldorf 2002. Im Internet unter: http://docserv.uni-duesseldorf.de/servlets/DerivateServlet/Derivate-2402/402.pdf Zugriff am 28.3.2014.
- Bettina Pfausler: Der Hirntod. Im Internet unter: http://members.aon.at/~intensiv-innsbruck/education/hirntod_pfausler.htm Zugriff am 28.3.2014.
Anmerkungen
Constanin Doumat legte im Jahre 2005 in Münster seine Dissertation "Diagnostik des Hirntodes im internationalen Vergleich" "zur Erlangung des doctor medicinae" vor. Dabei vergleicht er die Hirntoddiagnostik aus 24 Ländern der Erde und beschreibt diese kurz. - Was zunächst auffällt, eine zusammenfassende Tabelle fehlt. Zu Österreich fehlt, dass der bereits 1997 geforderte Atropin-Test fehlt. [27]
Anmerkungen A
Anmerkungen Anm.
- ↑ Bei primärer Hirnschädigung 12 Stunden, bei sekundärer Hirnschädigung 72 Stunden.
- ↑ Bei primärer Hirnschädigung 12 Stunden, bei sekundärer Hirnschädigung 72 Stunden.
- ↑ Bei bekannter Komaursache 6 Stunden, bei unbekannter Komaursache 48 Stunden.
- ↑ Der Nachweis um die Irreversibilität ist in der Schweiz erbracht:
- durch klares Wissen für den Funktionsausfall des Gehirns - oder
- durch eine Zusatzuntersuchung.
- ↑ Sind diese klinischen Symptome bzw. Reaktionen bei den Untersuchungen festzustellen? - Koma muss vorliegen, ansonsten „nein“ für „keine Reaktion“ für die Feststellung des Hirntods.
Die Überprüfung der klinischen Symptome wurde in der Reihenfolge ihrer Durchführung aufgeführt. Damit ist deutlich zu erkennen, dass bei jeder HTD mit den einfachen Tests begonnen und sich langsam steigernd zu immer belastenderen Tests vorgearbeitet wird, bis man mit dem Apnoe-Test den Schluss der klinischen Tests erreicht hat. Der Vorwurf der Folter ist damit entschieden zurück zu weisen. - ↑ Als fakultative Tests sind zugelassen: Atropintest, EEG, Dopplersonographie, AEP, SPECT (Single Photon Emissions Computertomtographie), MRT, PET. Sie können jedoch die zerebrale Angiographie nicht ersetzen. Nur Letzteres kann die Wartefrist für die Organentnahme auf 6 Stunden verkürzen.
- ↑ Bei Kindern unter 2 Jahren sind es mind. 24 Stunden, bei Neugeborenen mind. 72 Stunden.
- ↑ Für Kinder unter 2 Jahren und Neugeborenen sowie bei besonderen Situationen sind ergänzende Untersuchungen durch apparative Diagnostik vorgeschrieben. Um die Wartezeit zu verkürzen, muss eine ergänzende Untersuchung hinzugenommen werden.
- ↑ Bei der HTD muss der zeitlicher Abstand zwischen 1. und 2. klinischen Diagnostik bei primärer Hirnschädigung mind. 12 h und bei sekundärer Hirnschädigung mind. 72 h betragen. Diese Wartezeit kann durch eine apparative Diagnostik verkürzt werden.
- ↑ Beim Hirntod sind die Hirnstammreflexe nicht nur vorübergehend ausgefallen, sondern unumkehrbar.
- ↑ Colleen S. Burns wurde im Jahre 2009 nach einer Überdosis Medikamente (Drogen?) in ein New Yorker Krankenhaus eingeliefert. Die Ärzte warteten nicht ab, bis der Körper diese Stoffe abgebaut hatte und deren Wirkung nachgelassen hatte, sondern führten zu früh eine Hirntoddiagnostik durch. Damit stellten sie fälschlicher Weise einen Hirntod fest, der nicht vorlag. Colleen S. Burns hatte der Organspende zugestimmt. Daher wurde sie auf die Organentnahme vorbereitet. Bevor es jedoch dazu kam, schlug sie die Augen auf. - Die Klinik wurde im Jahre 2012 wegen dieser schlampigen Hirntoddiagnostik zu einer Geldstrafe von umgerechnet 17.000 Euro verurteilt.
Dieses Beispiel zeigt deutlich auf, wie wichtig die ordentliche Abklärung der Voraussetzungen bei der Hirntoddiagnostik ist. - ↑ unter Trigeminusneuralgie leidende Patienten berichten über einseitige, plötzlich auftretende, heftigste Schmerzen, die wenige Sekunden anhalten. Die Schmerzen erreichen auf einer Schmerzskala von 1-10 in der Selbsteinschätzung durch den Patienten fast immer den höchsten Wert. (siehe: https://de.wikipedia.org/wiki/Nervus_trigeminus#Trigeminusneuralgie
- http://www.apotheken-umschau.de/Schmerz/Gesichtsschmerzen-Trigeminusneuralgie-51776_2.html
- http://www.tk.de/tk/krankheiten-a-z/krankheiten-t/trigeminusneuralgie/31122
- http://www.netdoktor.de/krankheiten/trigeminusneuralgie
- http://www.onmeda.de/krankheiten/trigeminusneuralgie.html
- http://flexikon.doccheck.com/de/Trigeminusneuralgie Zugriff 20.3.2014.
- ↑ Dieser Grenzwert gilt für D/A/CH. - pCO2 von 60 mmHg gilt als sehr großer Anreiz zur Auslösung der Spontanatmung. Was dieser Wert bedeutet, soll diese kurze Liste aufzeigen:
- Bei pCO2 von unter 35 mmHG wird von Hypokapnie gesprochen, d.h. der Patient hat zu wenig CO2 im Blut.
- Bei pCO2 von über 40 mmHG wird von Hyperkapnie gesprochen, d.h. der Patient hat zu viel CO2 im Blut..
- Bei pCO2 von über 60 mmHG droht die CO2-Narkose.
- Pschyrembel: CO2Partialdruck. Seite 315. Hyperkapnie. Seite 745.
- http://de.wikipedia.org/wiki/CO%E2%82%82-Narkose
- http://flexikon.doccheck.com/de/Ateminsuffizienz
- http://flexikon.doccheck.com/de/Apnoe-Test Zugriff am 24.3.2014.
- ↑ In den einzelnen Schlafphasen sind unterschiedliche Muster des EEG´s erkennbar: Thetawellen (4 bis 7 Hz), Deltawellen (0,1 bis 4 Hz).
- ↑ Ab 85 dB entstehen bei langfristiger Einwirkung Gehörschäden. In einer Diskothek oder 1 m neben einem Presslufthammer sind etwa 100 dB. (Quelle: http://de.wikipedia.org/wiki/Lautst%C3%A4rke Zugriff am 25.3.2014.
- ↑ Dies ist bei Autorennen deutlich hörbar: Fährt der Rennwagen auf einen zu, ist der Ton des Motors höher, fährt er von einem weg, ist der Ton des Motors niederer. - Bei sehr großen Geschwindigkeiten wird der Effekt so groß, dass er sogar Einfluss auf das Licht hat. So entdeckte Vesto Slipher bei seinen ab 1912 durchgeführten Beobachtungen von Galaxien eine Rotverschiebung. Edwin Hubble entdeckte im Jahre 1929 den Zusammenhang der Rotverschiebung und der Entfernung der Galaxien und führte dies auf eine Ausdehnung des Universums (kosmologische Expansion) zurück. Je weiter sich eine Galaxie von uns entfernt ist, desto große ist die Rotverschiebung. Dies wird "Hubble-Konstante" genannt.
- ↑ Einige Ärzte, wie z.B. Sabine Müller, fordern für die Feststellung des Hirntods modernste Techniken, so z.B. auch PET. (siehe: http://www.aerztezeitung.de/medizin/krankheiten/herzkreislauf/article/608610/sicher-derzeitige-diagnostik-des-hirntodes.html). Dabei spielt es bei der Hirntoddiagnostik keine Rolle, ob die Nichtdurchblutung des Gehirns 2- oder 3-dimensional dargestellt wird. 3-dimensional ist nur aufwändiger und kostspieliger (eine Ganzkörper-PET kostete im Jahr 2008 rund 1.100 €), bringt jedoch für die Hirntoddiagnostik keinen informativen Vorteil.
- ↑ In der Fußnote heißt es an dieser Stelle: "Im Erwachsenenbereich gilt dies z.B. für Fachärzte der Neurologie und der Intensivmedizin, im Kinderbereich für Ärzte mit einer Weiterbildung in pädiatrischer Intensivmedizin oder in Neuropädiatrie. Bei diesen Weiterbildungen ist die Durchführung der Hirntoddiagnostik in das Curriculum integriert."
- ↑ Die medizin-technische Erklärung wird auf der Seite der Hirntoddiagnostik gegeben. Hier geht es nur um einen kurzen Überblick, der das Ausmaß der Vorschriften aufzeigen soll, der klar machen soll, dass bei der Hirntoddiagnostik nicht irgendwie vage gearbeitet wird, sondern sehr gewissenhaft und genau - damit auch sehr sicher.
- ↑ Wenn sich diese Kritiker die Mühe nicht machen, selbst auf ihre Fragen eine Antwort zu suchen, dann werde ich es machen, denn ich will sachlich korrekt aufklären und mich nicht hinter Fragen mit Halb- und Unwahrheiten verstecken.
- ↑ Gehirnblutung, Schädelhirntrauma, Herzstillstand, Hirninfarkt und die anderen zum Hirntod führenden Ursachen.
- ↑ Hierbei wird den Ärzten unterstellt, dass sie darum bemüht seien, möglichst viele Hirntote zu "produzieren", um möglichst viele Organe transplantieren zu können.
- ↑ Unsere Atemluft besitzt rund 78% Stickstoff und 20% Sauerstoff. Wenn wir dauerhaft einer Luft mit nur 2% Sauerstoff ausgesetzt werden (dies ist 10% des Normalwertes), so ersticken wir. Wenn das Gehirn mit nur 10% der Normalmenge durchblutet wird, so "erstickt" das Gehirn.
Einzelnachweise
- ↑ Das Hörrohr wurde bereits 1624 von dem Jesuiten Leurechon unter dem Pseudonym H. van Etten erstmals in einem gedruckten Werk bekannt gemacht.
- ↑ http://answers-de.bianminchaxun.com/yy4WUnRcwQ1=_i Zugriff 22.3.2014.
- ↑ http://zs.thulb.uni-jena.de/servlets/MCRFileNodeServlet/jportal_derivate_00019562/akruetzel091.pdf Seite 11. Zugriff am 22.3.2014.
- ↑ Hans-Peter Schlake: Hirntod - Spannungsfeld zwischen Medizin und Ethik. In: BLICK 1/99. Im Internet erreichbar unter: http://opus.bibliothek.uni-wuerzburg.de/files/4636/Blick_1999_1.pdf Zugriff am 22.3.2014.
- ↑ Bettina Pfausler: Der Hirntod. Im Internet unter: http://members.aon.at/~intensiv-innsbruck/education/hirntod_pfausler.htm Zugriff am 29.3.2014.
- ↑ http://www.bundesaerztekammer.de/fileadmin/user_upload/downloads/irrev.Hirnfunktionsausfall.pdf Zugriff am 12.8.2015.
- ↑ Dag Moskopp: Hirntod. Stuttgart 2015, 44.
- ↑ Dag Moskopp: Hirntod. Stuttgart 2015, 125.
- ↑ Axel Burkart: Fragen und Anmerkungen dazu. In: http://www.akademie-zukunft-mensch.de/gehirntod-offizelle-stellungnahme.htm Zugriff am 27.5.2016.
- ↑ https://www.ncbi.nlm.nih.gov/pmc/articles/PMC2772257/ Zugriff am 12.4.2017.
- ↑ http://onlinelibrary.wiley.com/doi/10.1046/j.1365-2044.2000.055002105.x/full Zugriff am 12.4.2017.
"There is debate regarding the necessity of objective confirmatory tests such as electroencephalography (EEG), brainstem auditory evoked potentials, angiography or radioisotope studies. Although these tests are not required in the UK, they are required in some European countries and in about half of US hospitals." - ↑ http://www.linuxforen.de/forums/archive/index.php/t-206414-p-4.html Zugriff am 12.4.2017.
- ↑ Joseph Schumacher: Organspende und Organtransplantation. Wein heim 2014. Nach: http://www.aktion-leben.de/fileadmin/dokumente/PDF-Archiv/H-031.pdf Zugriff am 12.4.2017.
- ↑ Walter F. Haupt, Jobst Rudolf: European brain death codes: a comparison of national guidelines. In: J Neurol 1999; 246: 432-437.
- ↑ Dag Moskopp: Hirntod. Stuttgart 2015, 126.
- ↑ http://www.gesundheitsforschung-bmbf.de/_media/NL_25.pdf Zugriff am 5.9.2016.
- ↑ http://www.bundesaerztekammer.de/fileadmin/user_upload/downloads/pdf-Ordner/RL/Begleitartikel__irrev.Hirnfunktionsausfall.pdf Zugriff am 11.8.2015.
- ↑ a b http://www.bundesaerztekammer.de/fileadmin/user_upload/downloads/irrev.Hirnfunktionsausfall.pdf Zugriff am 11.8.2015.
- ↑ Dag Moskopp: Hirntod, 77.
- ↑ Dag Moskopp: Hirntod, 78.
- ↑ Radio Vatikan: Wie tot ist hirntot? (Memento vom 11. September 2008 im Internet Archive) 4. September 2008.
- ↑ http://eu-ae.com/images/heftarchiv/34_2012/medizin_und_ideologie_nr1_2012_web.pdf Zugriff am 15.01.2019.
- ↑ http://www.diagnose-hirntod.de/?page_id=145 Zugriff am 28.3.2014.
- ↑ http://www.chemtrails-info.de/tod/sterben/organspende.htm Zugriff am 28.3.2014.
- ↑ http://www.augsburger-allgemeine.de/augsburg/Augsburger-Arzt-haelt-Diagnose-fuer-sicher-Wann-ist-der-Mensch-hirntot-id28864337.html Zugriff am 28.3.2014.
- ↑ http://www.taz.de/1/archiv/archiv/?dig=2005/12/27/a0133 Zugriff am 28.3.2014.
- ↑ http://miami.uni-muenster.de/servlets/DerivateServlet/Derivate-2675/diss_doumat/diss_doumat_constantin.pdf Zugriff am 23.3.2014.